 Au seizième siècle, le laudanum, opium préparé en solution alcoolisée, était utilisé comme antidouleur.
Au seizième siècle, le laudanum, opium préparé en solution alcoolisée, était utilisé comme antidouleur. La morphine a d’abord été extraite de l’opium sous forme pure au début du dix-neuvième siècle. La morphine a été largement utilisée comme antidouleur pendant la guerre civile américaine, et de nombreux vétérans en sont devenus dépendants.
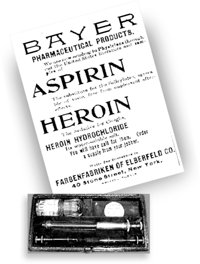
La morphine a d’abord été extraite de l’opium sous forme pure au début du dix-neuvième siècle. La morphine a été largement utilisée comme antidouleur pendant la guerre civile américaine, et de nombreux vétérans en sont devenus dépendants. En 1874, des chimistes qui essayaient de trouver une substance créant moins de dépendance que la morphine, ont fabriqué l’héroïne. Mais l’héroïne était deux fois plus puissante que la morphine, et l’addiction à l’héroïne devint bientôt un grave problème.
En 1874, des chimistes qui essayaient de trouver une substance créant moins de dépendance que la morphine, ont fabriqué l’héroïne. Mais l’héroïne était deux fois plus puissante que la morphine, et l’addiction à l’héroïne devint bientôt un grave problème.STATISTIQUES INTERNATIONALES
SIGNAUX D’ALERTE À LA DÉPENDANCE AUX ANTIDOULEURS SUR ORDONNANCE
Voici dix signaux d’alerte pour repérer si quelqu’un que vous connaissez est peut-être dépendant de ces drogues :
1. Augmentation de la consommation : augmentation de la dose dans le temps, car on s’habitue à la drogue et on a besoin d’en prendre plus pour ressentir le même effet.
2. Changements de personnalité : changements d’énergie, d’humeur et de concentration parce que les responsabilités quotidiennes deviennent secondaires par rapport au besoin de drogue.
3. Retrait social : on s’éloigne de sa famille et de ses amis.
4. Consommation continue : on continue à prendre des antidouleurs alors que le problème médical qu’ils devaient soulager s’est amélioré.
5. Temps passé à obtenir des ordonnances : passer un temps considérable à aller loin et à visiter de nombreux médecins pour obtenir des antidouleurs.
6. Changements d’habitudes et d’apparence : dégradation de l’hygiène personnelle, changements des heures habituelles de sommeil et de repas, toux constante, nez qui coule, yeux rouges et vitreux.
8. Augmentation de la sensibilité : des scènes, des sons et des émotions normales stimulent anormalement la personne ; hallucinations.
9. Évanouissements et oublis : oublier des événements qui se sont produits et s’évanouir.
10. Être sur la défensive : se défendre et réagir violemment en réponse à de simples questions, pour essayer de cacher une dépendance à la drogue, si les consommateurs ont l’impression qu’on va découvrir leur secret.
- Voie orale : effet de premier passage hépatique très important (la destruction du médicament est très variable d’un sujet à l’autre.
- Voie sous-cutanée, possible.
- Voie intra-veineuse, p. ex pour calmer la douleur de l’infarctus du myocarde.
- Voies plus rares : intra-thécale ( Intrathécale est un terme médical qui signifie « au sein d'une cloison ». Une injection intrathécale est donc une injection dans un compartiment fermé ou un espace virtuel, comme sous l'arachnoïde par exemple (une des trois méninges).), etc
Propriétés pharmacologiques
Système Nerveux Central
- analgésie, euphorie (liée à l’action analgésique) ; parfois dysphorie, somnolence, obscurcissement des idées et, à doses plus fortes, diminution des réactions affectives à cette douleur.La morphine agirait :
- sur la prise de conscience de la sensation douloureuse (implication de nombreuses structures centrales)
- sur la transmission des messages nociceptifs au niveau médullaire (« Gate Control ») par une action dépressive directe au niveau spinal, action indirecte au niveau du tronc cérébral par renforcement des contrôles inhibiteurs descendants.
L’apparition, l’intensité et la durée de l’action analgésique sont fonction de la voie d’administration, de la dose administrée, du type de douleurs et de la sensibilité individuelle ; cet effet peut être rapide et important, peu durable (4h) avec une dose habituelle de morphine orale simple. Il n’est pas possible d’établir une concentration « thérapeutique », l’efficacité étant obtenue à des concentrations plasmatiques trop différentes.
- Action psychomotrice
- La morphine exerce une action sédative et/ou excitatrice suivant les doses, le contexte et l’espèce animale : action sédative : le plus souvent ; action excitante à dose inférieure à 1 cg ; et parfois chez l’enfant.
- Action psycho-dysleptique
- Outre la modification de la nature de la perception douloureuse qui est en soi une action psycho-dysleptique, l’administration de morphine entraîne un état d’euphorie plus ou moins évident, remplacé parfois par un état dysphorique.
- A doses élevées, il peut apparaître des phénomènes hallucinatoires chez certains individus.
- Substance toxicomanogène (inscrite sur liste des Stupéfiants ) ce qui signifie qu’il peut entraîner :
- une euphorie
- une tolérance ou accoutumance (c’est-à-dire nécessité d’augmenter les doses pour obtenir les mêmes effets) dont les mécanismes sont mal connus :
- diminution de la sensibilité du S.N.C. aux effets de la morphine ?
- modification du catabolisme qui devient plus rapide ?
- modification de la répartition dans l’organisme ?
- Dépendance psychique : ou envie irrésistible de se procurer de la drogue.
- Dépendance physique : l’interruption brutale de l’exposition entraîne l’apparition d’un syndrome de sevrage, (ou de manque),avec sueurs, larmoiements, catarrhe, douleurs et contractures musculaires, troubles digestifs (nausées, diarrhée, vomissements, anorexie), hyperthermie, anxiété, agressivité, état hallucinatoire.Cet état nécessite un traitement d’urgence.
Un traitement surtout s’il est prolongé, ne doit pas être arrêté brutalement +++. - Actions respiratoires, à bien comprendre
- Action dépressive centrale (bradypnée, Cheyne-Stokes, apnée) avec diminution de la sensibilité des centres respiratoires aux taux sanguins de CO2 ; en outre, il semble exister une action corticale, une inattention aux stimuli normaux (on « oublie » de respirer). Elle est rarement limitante par voie orale lors d’un emploi à dose progressivement croissante. Cependant, elle peut occasionnellement limiter l’emploi thérapeutique, en particulier :
- lors d’une augmentation rapide des concentrations plasmatiques, donc si la morphine est injectée, ou en cas d’escalade trop rapides des doses par voie orale (il existe des règles à suivre),
- quand on prescrit des doses supérieures à celles nécessaires pour supprimer la douleur, car cette dernière se comporte comme un antagoniste de la dépression respiratoire ; d’où l’importance sur ce plan aussi d’une escalade progressive des doses (sauf si la respiration est contrôlée mécaniquement).
Action anti-tussive : dépression du centre de la toux. - Action peu utilisée dans le cas de la morphine en raison de ses nombreux autres effets (mais c’est le plus puissant anti-tussif connu). C’est cette propriété qui est mise à profit pour la codéïne. Broncho-constriction par l’intermédiaire d’une histamino-libération.
- Action sur le centre du vomissement
- Rappel : le centre du vomissement est commandé par la chemo-receptive Trigger zone (C.T.Z.)
- A faibles doses, la morphine stimule la C.T.Z., donc action vomitive.
- A plus fortes doses, elle déprime le centre du vomissement : donc action anti-vomitive.
C’est probablement l’une des raisons pour lesquelles, lors des traitements prolongés, les vomissements se voient essentiellement au début du traitement. On prescrit le plus souvent un antiémétique (de type neuroleptique, qui bloque la CTZ) pour les prévenir ou les supprimer.
Actions sur les muscles lisses : spasme
- diminution du péristaltisme avec augmentation du tonus et des contractions, réalisant au maximum un spasme périodique
- augmentation du tonus du sphincter anal avec abolition du réflexe normal de la défécation
- et, en outre, diminution des sécrétions gastriques (HCl) et pancréatique.
De tout cela, résulte une constipation, tellement systématique (et intense, conduisant à des fécalomes) lors des traitements durables, qu’on prescrit systématiquement un laxatif pour l’éviter, et éviter que cette gêne n’oblige à l’interruption de ces traitements.- Voies biliaires
- Augmentation du tonus des fibres circulaires du sphincter d’Oddi avec arrêt de l’évacuation biliaire et augmentation de la pression dans les canaux biliaires (douleurs chez les sujets à qui on a enlevé la vésicule). Ceci explique la nécessité, si on les utilise dans les coliques hépatiques, d’associer un anti-spasmodique à la morphine.
- Voies urinaires
- Augmentation du tonus et de l’amplitude des contractions de l’uretère. Malgré cette action spasmogène, avec des anti-spasmodiques, la morphine peut être prescrite dans les coliques néphrétiques en raison de la puissance de son action analgésique. Elle peut être à l’origine d’un globe vésical.
Rein et diurèse
Effets divers
- Action histamino-libératrice pouvant expliquer l’occasionnelle broncho-constriction, la vasodilatation capillaire périphérique, et des rougeurs cutanées parfois difficiles à différencier d’effets allergiques, possibles mais exceptionnels
- Tendance à l’hypothermie (dépression du centre thermorégulateur hypophysaire et légère diminution du métabolisme basal
- Hyperglycémie à fortes doses (libération de catécholamines)
- Nausées, vomissements qu’on peut prévenir
- Constipation qu’on doit prévenir systématiquement
- Dépression respiratoire, qu’un bon ajustement des doses peut éviter, majorée par certaines co-prescriptions
- Rétention urinaire (surtout en cas d’obstacle urétro-prostatique)
- Dépression cardiovasculaire (bradycardie, hypotension)
- Sédation ou parfois excitation, confusion majorée par l’association à certains autres psychotropes.
- Hypertension intra crânienne
Indications
Les formes disponibles
Quelques règles lorsqu’on traite des douleurs importantes durables
- Pour être efficace sur des douleurs qui durent, la morphine doit être donnée de façon préventive plutôt que curative.
- Il ne faut pas se laisser obnubiler par la crainte de la tolérance physique (limitée) ni par celle de la dépendance (d’autant moins importante que la réapparition de la douleur est prévenue et non attendue), ni d’une dépendance psychique apparente qui, chez un malade qui souffre, n’est que la recherche du médicament qui soulage.
- Il faut chercher, en augmentant progressivement la dose orale, la posologie individuelle antalgique, sans la dépasser (de 2,5 mg toutes les 4 heures à 5, 10, 20, 30, 45, 60... mg par prise), en se rappelant que la biodisponibilité de la morphine et la douleur elle-même sont très variables d’un sujet à l’autre.
Puis, éventuellement, passer aux formes à libération prolongée, en répartissant alors la posologie totale de la journée sur une ou deux prises, selon la spécialité choisie. Certains utilisent les comprimés à libération prolongée d’emblée, s’il n’est pas trop urgent de trouver la dose efficace. - Il faut surveiller l’apparition d’une dépression respiratoire (tout à fait exceptionnelle par voie orale si la plus faible dose efficace a été recherchée) ; on peut antagoniser les effets de la morphine, par un anti-morphinique, si besoin était.
- il faut prévenir, ou surveiller de très près, pour les traiter, les effets constipants, émétisants, respiratoires etc.
- La prescription initiale de morphine (en général 10mg × 6 ou 30mg × 2 si LP) doit tenir compte de l’âge du sujet (doses de départ plus faibles chez les âgés) du terrain pathologique, des contre-indications.
 Contre-indications ou précautions d’emploi
Contre-indications ou précautions d’emploi
- Toxicomanes simulant une douleur (toujours faire un examen clinique complet avant de prescrire de la morphine ou toute substance du tableau des stupéfiants).
- Hypersensibilité à la morphine.
- Insuffisances respiratoires décompensées.
- Insuffisance hépatique et rénale majeure.
- Syndrome abdominal aigu, si la conservation de la douleur a une utilité (pour faire le diagnostic par exemple)
- Sujets intolérants (nausées, vomissements malgré une prévention adaptée, tendance syncopale)
Femme enceinte ou allaitante, « sauf nécessité impérieuse ». - Diverticulose sigmoïdienne (car rupture des diverticules par son action spasmogène)

2 commentaires:
Loss in appetite is one of the common and noticeable side effects of Hydrocodone. It is stated that one could expect such a reasonable loss in appetite that weight loss is very obvious. This is especially true in case when Hydrocodone is taken for a long time after a serious injury. The reason behind such loss in appetite and weight loss is due to the fact that Hydrocodone is an opiate which relief pain by blocking the pain centre. Due to this blocking of pain centre the feeling and sensation of hunger gets diminished and the person don't feel hunger leading to loss in appetite. Findrxonline in his blog mentions that the loss in appetite leads to weight loss. It is said by the medical practitioners that the suppression in appetite is dose dependent. The more Hydrocodone you consumed, more will be the suppression in appetite and thus weight loss.
(pour traduire rapidement ce que nous avons comme commentaire en anglais...)
La perte d'appétit est l'un des effets secondaires communs et apparents de Hydrocodone. On affirme qu'on pourrait s'attendre à une perte si drastique dans l'appétit que la perte de poids soit très évidente. Ce serait particulièrement vrai au cas où quand Hydrocodone est pris pendant longtemps après des dommages sérieux. La raison derrière une telle perte dans la perte d'appétit et de poids est due au fait que Hydrocodone est un opiacé qui soulage la douleur en bloquant le centre de douleur. En raison de ce blocage du centre de douleur le sentiment et la sensation de la faim sont diminués et la personne n' a plus la sensation de faim, menant à la perte d'appétit. Findrxonline dans son blog mentionne que la perte d'appétit mène à la perte de poids. Les médecins praticiens disent que la suppression d'appétit est dépendante de la dose. Plus que vous consomes du Hydrocodone, plus grands seront la suppression d'appétit et ainsi la perte de poids.
Enregistrer un commentaire