 Définition
Définition
L'encéphalopathie est l'atteinte globale de l’encéphale.




Les examens diagnostiques à disposition sont décrits dans le tableau 4. L’examen clinique cherche à détecter des troubles de l’état de vigilance, une perte de tonus des muscles extenseurs des mains lors d’extension des bras, mains relevées et doigts écartés (astérixis), et d’éventuels signes parkinsoniens (rigidité et de bradykinésie). Il est recommandé de rechercher une EH minime (anciennement subclinique) plus particulièrement dans certaines situations (tableau 5), notamment en raison du risque d’accident de la circulation.7 Dans cette situation, l’examen neurologique étant par définition normal, on emploie une batterie de tests psychométriques dont les résultats sont comparés à ceux d’une population contrôle appariée pour le sexe, l’âge et le niveau d’éducation. Les tests neurophysiologiques sont plus objectifs et non influencés par des phénomènes d’apprentissage, mais sans corrélation parfaite avec les signes neurologiques.


L’imagerie abdominale souvent pratiquée chez ces patients permet de visualiser d’éventuelles collatérales (shunt spléno-rénal, varices œsogastriques, collatérales rétropéritonéales) pouvant favoriser une EH, alors que l’imagerie cérébrale a essentiellement pour but d’exclure d’autres diagnostics (tableau 3). La mise en évidence à l’IRM cérébrale d’une hyperintensité en T1 au niveau des noyaux gris centraux décrite chez une majorité de patients atteints de cirrhose est consécutive à des dépôts tissulaires de manganèse 4 sur intoxication endogène. Sans relation avec les symptômes neurocognitifs de l’EH, ces hyperintensités prédominantes dans le pallidum sont corrélées à l’intensité de signes parkinsoniens.8
Il est courant de doser l’ammoniaque dans le sang veineux lors de cirrhose, afin de déterminer la présence ou non d’une EH. Or, l’élévation de l’ammoniémie veineuse chez ces patients résulte de l’insuffisance hépatique et de la collatéralisation portosystémique, avec un recouvrement important (overlap) des valeurs selon les stades cliniques de l’EH. Ce recouvrement est moindre avec un dosage artériel qui n’est que peu pratiqué pour des raisons évidentes. Alors qu’une hyperammoniémie veineuse provoquée par voie orale après une charge protéique prédit la survenue d’épisodes ultérieurs d’EH,9 nous sommes en train d’évaluer la valeur d’un test similaire mesurant l’ammoniémie dans le sang capillarisé (lobe de l’oreille) à l’aide d’une technique de mesure rapide par bandelettes réactives au lit du malade.


Un état infectieux (liquide d’ascite, foyer pulmonaire, infection urinaire) doit être activement recherché, car la fièvre est souvent absente. S’il n’y a pas d’infection documentée et si l’EH persiste après avoir recherché d’autres causes, il est courant d’initier une antibiothérapie à large spectre (quinolones, céphalosporines) pendant quelques jours qui tend à améliorer rapidement les symptômes.
Les antibiotiques ont un rôle important pour prévenir la récidive d’épisodes d’EH quand l’administration de disaccharides ne suffit pas ou est mal supportée. La néomycine n’est plus commercialisée car démontrée neurotoxique. Nous utilisons régulièrement le métronidazole à faible dose (1 à 2 x 250 mg PO/jour en alternance) dont la prescription à long terme (au-delà d’une année) peut être poursuivie sans risque majeur de polyneuropathie (expérience personnelle), mais qui peut être associée à un effet «antabuse» lors de consommation d’alcool. Un autre antibiotique, la rifaximine, encore non disponible en Suisse, s’avère très efficace pour prévenir des épisodes d’EH. Une étude prospective randomisée contrôlée portant sur près de 300 patients (dont la majorité prenaient des disaccharides) a démontré une diminution de plus de 50% de survenue d’épisodes d’EH sur une période de deux ans en l’absence d’effets secondaires graves.12
Si la combinaison de disaccharides et d’antibiotiques n’a pas l’effet escompté, on peut rechercher une éventuelle carence en zinc, élément impliqué dans le métabolisme protéique, dont la substitution peut être associée à un bénéfice clinique.
On peut optimiser le traitement médicamenteux par du L-ornithine-L-aspartate, un complexe d’acides aminés par voie orale qui stimule le métabolisme intrahépatocytaire de l’urée et diminue l’ammoniémie (figure 2). Le bénéfice clinique a été établi chez des patients avec des stades I à II d’EH,13 et nous avons observé plusieurs cas d’amélioration tout à fait nette chez des patients avec une EH de type C invalidante, insuffisamment contrôlée par une association disaccharides-antibiotiques. Ce médicament est disponible sur ordonnance mais n’est pas remboursé par l’assurance de base. Le prix d’un mois de traitement (Hepa-Merz sachet à 5 gr, 3 x 1 à 2 sachets par jour) se situe aux alentours de Fr 200.– à Fr 400.–.
Les sédatifs et somnifères sont contre-indiqués chez les patients atteints de cirrhose,6 alors que les troubles du sommeil sont fréquents. Se basant sur la dérégulation du rythme veille-sommeil en partie consécutive à une neurotransmission histaminergique H1 cérébrale altérée bien décrite dans la cirrhose, un traitement antihistaminergique a été testé sur un groupe de 35 patients.15 L’hydroxyzine (25 mg au coucher), mais pas le placebo, améliorait significativement la qualité du sommeil et corrigeait partiellement l’inversion du rythme nycthéméral mesuré par actigraphie.
La prise en charge de l’EH comporte l’identification et l’éviction du facteur précipitant, et la prévention d’épisodes ultérieurs par le biais de disaccharides non absorbables (lactulose, lactitol), éventuellement associés à des antibiotiques. Le risque d’induire une EH après la mise en place d’un TIPS doit être considéré. La candidature à une transplantation hépatique devrait être évoquée devant une EH mal contrôlée par le traitement médical. ■
Implications pratiques
> Faire le diagnostic d’une encéphalopathie hépatique oriente la prise en charge et permet d’améliorer les symptômes
> Le diagnostic d’encéphalopathie hépatique est parfois difficile, le dosage de l’ammoniémie étant un test imparfait
> Le traitement médical agit sur la flore intestinale et sur des organes cibles comme le foie et le cerveau
> Une encéphalopathie hépatique mal contrôlée est une indication à la transplantation de foie
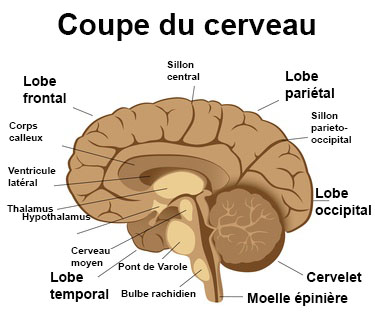
Généralités
Il s’agit de la partie du système nerveux contenu dans la boîte crânienne et comprenant le cerveau, le cervelet et le tronc cérébral : segment supérieur de la moelle épinière.
Cet organe assure le contrôle de l’ensemble de l’organisme.
Causes
Les causes d'encéphalopathie sont multiples :
- Certaines vitamines et plus particulièrement en vitamine B1.
- Déficit circulatoire entraînant un apport d’oxygène insuffisant (voir accident vasculaire cérébral.
- Déficit de fonctionnement du foie (insuffisance hépatique) : encéphalopathie hépatique.
- Hypertension artérielle (élévation des chiffres tensionnels)
- Intoxication alcoolique (encéphalopathie de Wernick)
- Intoxication de toutes sortes (industriels, professionnels etc.)
Symptômes
- Ralentissement des idées.
- Confusion.
- Agitation.
- Délire.
- Convulsions.
- Epilepsie.
À lire aussi
Encéphalopathie hépatique chez le patient atteint de cirrhose : nouveautés et recommandations pratiques
Résumé
L’encéphalopathie hépatique lors de cirrhose peut se présenter sous plusieurs formes, les plus fréquentes étant l’encéphalopathie minime et épisodique. A part les troubles de l’état de vigilance, d’autres formes cliniques existent pour lesquelles des examens complémentaires sont utiles au diagnostic. La prise en charge vise à corriger les facteurs ayant occasionné un épisode d’encéphalopathie, et à en prévenir la récidive. Les traitements agissent essentiellement sur la flore intestinale, mais des substances agissent aussi efficacement sur le foie et le cerveau. Si les symptômes d’encéphalopathie hépatique sont mal contrôlés par le traitement médical, une transplantation hépatique peut être envisage.
Introduction
Généralités
L’encéphalopathie hépatique (EH) est une complication majeure de la cirrhose, avec un impact pronostique et socioéconomique pouvant représenter une indication à la transplantation hépatique. Faire le diagnostic d’une EH oriente la prise en charge et permet d’améliorer les manifestations cliniques par un traitement médical. Dans la majorité des cas, les symptômes sont contrôlés par l’éviction de situations pouvant précipiter une EH et par la prescription de substances agissant essentiellement sur la flore intestinale. Du fait des diverses formes cliniques que peut prendre l’EH, une classification a été proposée,1 présentée dans le tableau 1. Dans cet article, nous nous limiterons à la prise en charge de l’EH de type C associée à la cirrhose en rappelant les diverses présentations cliniques, décrivant les aspects diagnostiques, et établissant des recommandations pour la prise en charge de cette affection fréquente.

Rappel physiopathologique
L’EH résulte de l’exposition du système nerveux central à des substances neurotoxiques pour la plupart issues du tube digestif, favorisée par l’insuffisance hépatique et la collatéralisation portosystémique (figure 1).2 L’ammoniaque qui joue un rôle central dans l’EH est produite par divers organes (rein, muscle), mais surtout par l’activité uréase des bactéries coliques et le métabolisme de la glutamine dans l’intestin grêle. L’ammoniaque passe la barrière hémato-encéphalique, a un effet neurotoxique direct et crée un déséquilibre osmotique consécutif à son métabolisme accru au sein des astrocytes, altérant ainsi la neurotransmission cérébrale. D’autres mécanismes sont impliqués comme la production endogène de substances apparentées aux benzodiazépines,3 un état inflammatoire intracérébral ou une surcharge en manganèse.4
Schéma illustrant les principaux mécanismes physiopathologiques à l’origine d’une encéphalopathie hépatique (EH) lors de cirrhose
Présentation clinique
Les manifestations cliniques les plus fréquentes de l’EH sont représentées par des altérations de l’état de vigilance (tableau 2). Des troubles du comportement, parfois à connotation psychiatrique, ne sont pas rares, de même que des altérations motrices évoquant un syndrome parkinsonien.5 L’astérixis (flapping tremor) se distingue du tremblement parkinsonien et peut se voir lors d’autres encéphalopathies métaboliques (respiratoire, urémie). Une épilepsie, des signes neurologiques focaux, une paraparésie sur myélopathie porto-cave ou encore une dégénérescence cérébrale pseudo-wilsonienne sont exceptionnels et restent des diagnostics d’exclusion. Finalement, une altération du rythme nycthéméral se manifestant par des difficultés d’endormissement est fréquente (environ 50% 6) et rapportée dès les stades précoces d’EH.
Stades cliniques de l’encéphalopathie hépatique (EH)
Diagnostic
Il n’existe pas de test ayant une sensibilité et une spécificité suffisantes pour poser avec certitude un diagnostic d’EH. Celui-ci est suspecté chez un patient porteur d’une maladie chronique du foie associée à des signes de collatéralisation portosystémique, qu’ils soient cliniques (caput medusae), endoscopiques (varices œsogastriques) ou radiologiques (collatérales abdominales), et ce après avoir raisonnablement exclu toutes autres causes. Le tableau 3 rappelle le diagnostic différentiel à évoquer devant des troubles de l’état de conscience chez un patient atteint de cirrhose.

Tableau 4 : Examens complémentaires à disposition pour le diagnostic d’encéphalopathie hépatique (EH)
EEG : électroencéphalogramme ; IRM : imagerie par résonance magnétique.

Tableau 5 : Situations cliniques lors de cirrhose devant faire rechercher une encéphalopathie hépatique (EH)
Prise en charge
La prise en charge de patients atteints d’EH vise à améliorer les symptômes neurologiques et la qualité de vie en identifiant et corrigeant les facteurs précipitants, le plus souvent par le biais d’une réduction de la charge ammoniagénique du tube digestif. Evaluer l’efficacité de traitements de l’EH est difficile à cause de la nature fluctuante des manifestations cliniques et de leur amélioration parfois avec la seule prise en charge médicale standard. Néanmoins, à la lueur des données récentes de la littérature et de la pratique quotidienne, nous sommes en mesure d’effectuer quelques recommandations de traitements agissant sur les organes cibles (figure 2).
Encéphalopathie hépatique de type C épisodique
Il s’agit de la situation la plus fréquente. Le tabelau 6 donne des recommandations de prise en charge. Un état de confusion justifie une hospitalisation. Dans un contexte d’hémorragie digestive, la réduction du temps de contact du sang avec la lumière digestive peut être atteinte tant pas un agent osmotique non spécifique (par exemple polyéthylène glycol) que par des disaccharides par voie orale. Si l’état de conscience est trop altéré, l’administration de disaccharides en lavement est efficace (par exemple 400 ml de lactitol dans un grand lavement, à répéter au besoin). La réduction des apports protéiques, longtemps préconisée lors d’épisodes d’EH, est inutile et risque d’aggraver l’état nutritionnel déjà précaire de ces patients.10 Donner une prophylaxie médicamenteuse après la mise en place d’un TIPS (shunt intrahépatique par voie transjugulaire) pour prévenir une EH n’est pas indiquée.11
Tableau 6 : Propositions de prise en charge de l’encéphalopathie hépatique (EH)
TIPS : shunt intra-hépatique par voie transjugulaire ; OA : ornithine-aspartate.
Les antibiotiques ont un rôle important pour prévenir la récidive d’épisodes d’EH quand l’administration de disaccharides ne suffit pas ou est mal supportée. La néomycine n’est plus commercialisée car démontrée neurotoxique. Nous utilisons régulièrement le métronidazole à faible dose (1 à 2 x 250 mg PO/jour en alternance) dont la prescription à long terme (au-delà d’une année) peut être poursuivie sans risque majeur de polyneuropathie (expérience personnelle), mais qui peut être associée à un effet «antabuse» lors de consommation d’alcool. Un autre antibiotique, la rifaximine, encore non disponible en Suisse, s’avère très efficace pour prévenir des épisodes d’EH. Une étude prospective randomisée contrôlée portant sur près de 300 patients (dont la majorité prenaient des disaccharides) a démontré une diminution de plus de 50% de survenue d’épisodes d’EH sur une période de deux ans en l’absence d’effets secondaires graves.12
Si la combinaison de disaccharides et d’antibiotiques n’a pas l’effet escompté, on peut rechercher une éventuelle carence en zinc, élément impliqué dans le métabolisme protéique, dont la substitution peut être associée à un bénéfice clinique.
Encéphalopathie hépatique de type C persistante
Cette forme assez rare d’EH survient essentiellement chez des patients porteurs de gros shunts portosystémiques (naturels ou consécutifs à la mise en place d’un TIPS ou d’un shunt porto-cave chirurgical), et qui développent de façon itérative des épisodes d’EH sans facteurs précipitants clairement identifiables. Le traitement de disaccharides et d’antibiotiques étant souvent insuffisant, des conseils diététiques sont utiles (protéines végétales plutôt qu’animales), la possibilité d’une embolisation radiologique d’un gros shunt devrait être évoquée, et la transplantation hépatique envisagée. Si celle-ci est réalisée, la régression des signes neurologiques peut être incomplète dans les formes graves d’EH.On peut optimiser le traitement médicamenteux par du L-ornithine-L-aspartate, un complexe d’acides aminés par voie orale qui stimule le métabolisme intrahépatocytaire de l’urée et diminue l’ammoniémie (figure 2). Le bénéfice clinique a été établi chez des patients avec des stades I à II d’EH,13 et nous avons observé plusieurs cas d’amélioration tout à fait nette chez des patients avec une EH de type C invalidante, insuffisamment contrôlée par une association disaccharides-antibiotiques. Ce médicament est disponible sur ordonnance mais n’est pas remboursé par l’assurance de base. Le prix d’un mois de traitement (Hepa-Merz sachet à 5 gr, 3 x 1 à 2 sachets par jour) se situe aux alentours de Fr 200.– à Fr 400.–.
Encéphalopathie hépatique de type C minime
Cette forme d’EH lors de cirrhose est sous-évaluée, se situant entre 50 et 80%, et elle affecte considérablement la qualité de vie. Le bénéfice des disaccharides est établi sur la base d’une étude portant sur 90 patients, dont 67% remplissaient les critères d’une EH minime, et montrant qu’un traitement de lactulose (30-60 ml visant à obtenir deux à trois selles molles par jour) sur une période de trois mois améliorait les troubles cognitifs et la qualité de vie par rapport à l’absence de traitement.14Les sédatifs et somnifères sont contre-indiqués chez les patients atteints de cirrhose,6 alors que les troubles du sommeil sont fréquents. Se basant sur la dérégulation du rythme veille-sommeil en partie consécutive à une neurotransmission histaminergique H1 cérébrale altérée bien décrite dans la cirrhose, un traitement antihistaminergique a été testé sur un groupe de 35 patients.15 L’hydroxyzine (25 mg au coucher), mais pas le placebo, améliorait significativement la qualité du sommeil et corrigeait partiellement l’inversion du rythme nycthéméral mesuré par actigraphie.
Conclusion
L’EH affecte la qualité de vie des patients atteints de cirrhose, les expose à des risques dans leur vie quotidienne, et peut être une indication à une transplantation hépatique. En dehors de la présentation classique d’un trouble de l’état de vigilance, il existe des manifestations soit inhabituelles, soit difficiles à diagnostiquer sans faire appel à des examens spécialisés. En l’absence de test spécifique de l’EH, il faut exclure d’autres causes aux symptômes et nuancer la valeur de l’ammoniémie qui demeure un test assez imprécis.La prise en charge de l’EH comporte l’identification et l’éviction du facteur précipitant, et la prévention d’épisodes ultérieurs par le biais de disaccharides non absorbables (lactulose, lactitol), éventuellement associés à des antibiotiques. Le risque d’induire une EH après la mise en place d’un TIPS doit être considéré. La candidature à une transplantation hépatique devrait être évoquée devant une EH mal contrôlée par le traitement médical. ■
Implications pratiques
> Faire le diagnostic d’une encéphalopathie hépatique oriente la prise en charge et permet d’améliorer les symptômes
> Le diagnostic d’encéphalopathie hépatique est parfois difficile, le dosage de l’ammoniémie étant un test imparfait
> Le traitement médical agit sur la flore intestinale et sur des organes cibles comme le foie et le cerveau
> Une encéphalopathie hépatique mal contrôlée est une indication à la transplantation de foie

1 commentaire:
Voici la source de cet article .....
http://rms.medhyg.ch/numero-261-page-1667.htm
Enregistrer un commentaire