Qu'est-ce que c'est ?
Les tests de fonction hépatique plus connus sous l’appelation « bilan hépatique » sont utilisés pour mettre en évidence les atteintes ou maladies hépatiques. C’est la combinaison de plusieurs tests (jusqu'à 5) mesurés dans un même échantillon de sang. Ils sont choisis parmi:
Numération Formule Sanguine
Bilan hépatique
| ALAT = SGPT | < 40 U/l | |
| ASAT = SGOT | < 40 U/l | |
| LDH | < 195 U/l | |
| CPK | < 60 U/l | |
| CPK MB | 1 à 10 U/l ou < à 10 % du résultat | |
| Gamma GT | 21 à 58 U/l | |
| Phosphatases alcalines | 1 à 34 U/100ml | |
| Amylase | 60 à 100 U/l | |
| BILIRUBINES | ||
| Totale | < 10 mg/l | < 17 µmol/l |
| libre | < 7 mg/l | < 2 µmol/l |
| conjugué | < 3mg/l | < 5 µmol/l |
| Cholestérol enz | 1,5 à 2,5 g/l | 4,5 à 6,6 mmol/l |
| HDL Chol | 0,6 g/l | 0,85 à 2,15 mmol/l |
| Triglycérides | 0,7 à 1,6 g/l | 0,8 à 1,8 mmol/l |
| Myoglobines | 0 à 90 g/l | |
| Femmes | Hommes | |
| Hématies (millions /mm3) | 4.0 - 5.3 | 4.2 - 5.7 |
| Hémoglobine (g /100 ml) | 12.5 - 15.5 | 14.0 - 17.0 |
| Hématocrite (%) | 37 - 46 | 40 - 52 |
| VGM (µ3) Volume Globulaire Moyen | 80 - 95 | 80 - 95 |
| TCMH (pg) Teneur Corpusculaire Moyenne en Hémoglobine | 24 - 30 | 28 - 32 |
| CCMH (%) Concentration Corpusculaire Moyenne en Hémoglobine | 30 - 35 | 30 - 35 |
| Leucocytes(/mm3) | 4000 - 10000 | 4000 - 10000 |
| Plaquettes (/mm3x1000) |
1-Alanine Aminotransférase (ALAT), une enzyme retrouvée surtout dans le foie, le meilleur test pour détecter une hépatite,
Synonymes: Transaminase glutamo-pyruvique sérique, TGP
Nom officiel: Alanine aminotransférase
Examens apparentés: ASAT, PAL, Bilirubine, Bilan hépatique
Nom officiel: Alanine aminotransférase
Examens apparentés: ASAT, PAL, Bilirubine, Bilan hépatique
Qu'est-ce qui est analysé ?
L’ALAT (Alanine aminotransférase) est une enzyme présente essentiellement dans les cellules du foie, mais aussi en proportion plus faible dans celles des reins, du cœur et des muscles. Physiologiquement les valeurs d’ALAT dans le sang sont faibles. Lorsque le foie est lésé, l’ALAT est libérée dans le sang circulant le plus souvent avant l’apparition de signes cliniques comme l’ictère (jaunisse) qui se traduit par une coloration jaune des yeux et de la peau.
L’ALAT (Alanine aminotransférase) est une enzyme présente essentiellement dans les cellules du foie, mais aussi en proportion plus faible dans celles des reins, du cœur et des muscles. Physiologiquement les valeurs d’ALAT dans le sang sont faibles. Lorsque le foie est lésé, l’ALAT est libérée dans le sang circulant le plus souvent avant l’apparition de signes cliniques comme l’ictère (jaunisse) qui se traduit par une coloration jaune des yeux et de la peau.
Comment l'échantillon est-il recueilli ?
L’échantillon sanguin est prélevé par ponction veineuse au pli du coude.
L’échantillon sanguin est prélevé par ponction veineuse au pli du coude.
Dans quel but est-il prescrit ?
Le dosage de l’activité ALAT permet la détection des atteintes hépatiques. Les activités ALAT sont confrontées et comparées aux activités d’autres enzymes comme les phosphatases alcalines (PAL) et l’aspartate aminotransférase (ASAT) pour préciser les atteintes hépatiques.
Le dosage de l’activité ALAT permet la détection des atteintes hépatiques. Les activités ALAT sont confrontées et comparées aux activités d’autres enzymes comme les phosphatases alcalines (PAL) et l’aspartate aminotransférase (ASAT) pour préciser les atteintes hépatiques.
Quand est-il prescrit ?
Un dosage d’ALAT est prescrit avec d’autres tests pour explorer un patient qui présente des symptômes de lésion hépatique. Certains de ces symptômes sont la jaunisse (ictère), les urines sombres, des nausées, des vomissements, des douleurs abdominales, une prise de poids …
L’ALAT peut aussi être demandée pour des sujets:
Un dosage d’ALAT est prescrit avec d’autres tests pour explorer un patient qui présente des symptômes de lésion hépatique. Certains de ces symptômes sont la jaunisse (ictère), les urines sombres, des nausées, des vomissements, des douleurs abdominales, une prise de poids …
L’ALAT peut aussi être demandée pour des sujets:
- ayant eu une hépatite ou ayant été exposés aux virus des hépatites;
- ayant une consommation excessive d’alcool;
- ayant des antécédents familiaux de maladie hépatique;
- qui prennent des médicaments ou des substances pouvant créer des lésions hépatiques.
Pour les personnes présentant des symptômes diffus tels que la fatigue, la perte d’énergie, un test ALAT peut être prescrit pour rechercher une éventuelle atteinte chronique hépatique. Le test ALAT est aussi souvent utilisé seul ou avec d’autres tests en surveillance des traitements des patients ayant des atteintes hépatiques.
 Comment interpréter son résultat ?
Comment interpréter son résultat ? Une forte élévation de l’ALAT (plus de 10 fois les valeurs normales) est rencontrée dans les hépatites virales aigues. Les valeurs d’ALAT restent élevées pendant 1 à 2 mois mais peuvent prendre 3 à 6 mois pour revenir à la normale. Les valeurs d’ALAT ne sont pas très élevées dans les hépatites chroniques (souvent moins de 4 fois les valeurs normales). Souvent dans ces situations, les valeurs d’ALAT oscillent entre des valeurs normales et légèrement élevées nécessitant la répétition du dosage. Dans certaines pathologies, par exemple les obstructions biliaires, la cirrhose et certains types de cancer de foie, l’ALAT peut rester dans des valeurs normales.
Y a-t-il d’autres choses à savoir ?
Une injection intramusculaire ou un exercice physique très intense peut induire une élévation de l’ALAT. Certains médicaments ou produits de santé peuvent provoquer des atteintes hépatiques induisant des élévations de l’ALAT. Ils devront être signalés en cas d’élévation constatée.
Une injection intramusculaire ou un exercice physique très intense peut induire une élévation de l’ALAT. Certains médicaments ou produits de santé peuvent provoquer des atteintes hépatiques induisant des élévations de l’ALAT. Ils devront être signalés en cas d’élévation constatée.
1- Que sont les hépatites ?
Les hépatites correspondent à une inflammation du foie. Il existe 2 formes majeures: aigue et chronique. Les hépatites aigues sont des pathologies d’évolution rapide et les sujets affectés se sentent malades, souvent avec une perte d’appétit, des diarrhées et des vomissements. Dans de nombreux cas les urines sont brunes, les selles décolorées, et la peau et les yeux jaunes (ictère). La plupart des sujets affectés se rétablissent bien.
Les hépatites chroniques ne présentent pas de symptômes nets, se traduisant seulement par une perte d’énergie et un état de fatigue; la plupart des sujets ne savent pas ce qu’ils ont. Dans certains cas, les hépatites chroniques provoquent graduellement une atteinte hépatique qui peut évoluer vers une insuffisance grave après plusieurs années.
Les hépatites correspondent à une inflammation du foie. Il existe 2 formes majeures: aigue et chronique. Les hépatites aigues sont des pathologies d’évolution rapide et les sujets affectés se sentent malades, souvent avec une perte d’appétit, des diarrhées et des vomissements. Dans de nombreux cas les urines sont brunes, les selles décolorées, et la peau et les yeux jaunes (ictère). La plupart des sujets affectés se rétablissent bien.
Les hépatites chroniques ne présentent pas de symptômes nets, se traduisant seulement par une perte d’énergie et un état de fatigue; la plupart des sujets ne savent pas ce qu’ils ont. Dans certains cas, les hépatites chroniques provoquent graduellement une atteinte hépatique qui peut évoluer vers une insuffisance grave après plusieurs années.
2- Quels sont les autres tests hépatiques ?
D’autres tests hépatiques sont utilisés comme la mesure d'activité d'autres enzymes présentes dans les cellules hépatiques (Aspartate Aminotransférase – ASAT, Phosphatase Alcaline – PAL) et la concentration en bilirubine (produit de dégradation de l’hémoglobine des globules rouges par le foie et la rate). Le médecin les prescrit souvent ensemble sous forme d’un bilan (bilan hépatique).
D’autres tests hépatiques sont utilisés comme la mesure d'activité d'autres enzymes présentes dans les cellules hépatiques (Aspartate Aminotransférase – ASAT, Phosphatase Alcaline – PAL) et la concentration en bilirubine (produit de dégradation de l’hémoglobine des globules rouges par le foie et la rate). Le médecin les prescrit souvent ensemble sous forme d’un bilan (bilan hépatique).
2- Aspartate Aminotransférase (ASAT), une enzyme retrouvée dans le foie mais aussi dans les muscles et le cœur,
Pourquoi faire cet examen de biologie médicale ?
Pour détecter des nécroses cardiaques ou des atteintes hépatiques.
Pour détecter des nécroses cardiaques ou des atteintes hépatiques.
Quand est-il demandé ?
Lorsque le patient présente des symptômes de lésions hépatiques ou cardiaques.
Lorsque le patient présente des symptômes de lésions hépatiques ou cardiaques.
Quel type de prélèvement ?
Un échantillon sanguin veineux.
Un échantillon sanguin veineux.
Qu'est-ce qui est analysé ?
L’ASAT (Aspartate aminotransférase) est une enzyme localisée pour l’essentiel dans les cellules du cœur et du foie, et dans une moindre proportion, dans celles des autres muscles. Quand les cellules cardiaques, hépatiques ou musculaires sont altérées ou lésées, elles libèrent l’enzyme dans la circulation sanguine.
L’ASAT (Aspartate aminotransférase) est une enzyme localisée pour l’essentiel dans les cellules du cœur et du foie, et dans une moindre proportion, dans celles des autres muscles. Quand les cellules cardiaques, hépatiques ou musculaires sont altérées ou lésées, elles libèrent l’enzyme dans la circulation sanguine.
Comment l'échantillon est-il recueilli ?
L’échantillon sanguin est prélevé par ponction veineuse au pli du coude.
L’échantillon sanguin est prélevé par ponction veineuse au pli du coude.
Dans quel but est-il prescrit ?
Le dosage de l'ASAT est utilisé pour détecter des lésions hépatiques. Les valeurs d’ASAT doivent être interprétées avec les résultats d’autres enzymes hépatiques telles que les phosphatases alcalines (PAL), et l’Alanine Aminotransférase (ALAT).
Bien que l’ASAT soit présente dans le cœur et les muscles, c’est la créatine kinase (CK) présente en proportion plus importante qui est usuellement utilisée pour mettre en évidence les atteintes du cœur ou des muscles.
Le dosage de l'ASAT est utilisé pour détecter des lésions hépatiques. Les valeurs d’ASAT doivent être interprétées avec les résultats d’autres enzymes hépatiques telles que les phosphatases alcalines (PAL), et l’Alanine Aminotransférase (ALAT).
Bien que l’ASAT soit présente dans le cœur et les muscles, c’est la créatine kinase (CK) présente en proportion plus importante qui est usuellement utilisée pour mettre en évidence les atteintes du cœur ou des muscles.
Quand est-il prescrit ?
Un dosage d’ASAT est prescrit, avec d’autres tests, pour explorer un patient qui présente des symptômes d’atteintes hépatiques. Certains de ces symptômes sont l'ictère (ou jaunisse) de la peau et des conjonctives, les urines sombres, des nausées, des vomissements, des douleurs abdominales, une prise de poids inattendue… L’ASAT peut aussi être demandé seul ou avec d’autres tests pour des sujets:
- ayant été exposés aux virus des hépatites;
- ayant une consommation excessive d'alcool;
- ayant des antécédents familiaux de maladies hépatiques;
- qui prennent des médicaments ou des substances pouvant générer des lésions hépatiques.
Pour les personnes présentant des symptômes diffus tels que la fatigue, un dosage d’ASAT peut être prescrit pour rechercher une éventuelle atteinte hépatique chronique. Le dosage d’ASAT est aussi souvent pratiqué, seul ou avec d’autres tests, en surveillance des traitements des patients ayant des atteintes hépatiques.
Un dosage d’ASAT est prescrit, avec d’autres tests, pour explorer un patient qui présente des symptômes d’atteintes hépatiques. Certains de ces symptômes sont l'ictère (ou jaunisse) de la peau et des conjonctives, les urines sombres, des nausées, des vomissements, des douleurs abdominales, une prise de poids inattendue… L’ASAT peut aussi être demandé seul ou avec d’autres tests pour des sujets:
- ayant été exposés aux virus des hépatites;
- ayant une consommation excessive d'alcool;
- ayant des antécédents familiaux de maladies hépatiques;
- qui prennent des médicaments ou des substances pouvant générer des lésions hépatiques.
Pour les personnes présentant des symptômes diffus tels que la fatigue, un dosage d’ASAT peut être prescrit pour rechercher une éventuelle atteinte hépatique chronique. Le dosage d’ASAT est aussi souvent pratiqué, seul ou avec d’autres tests, en surveillance des traitements des patients ayant des atteintes hépatiques.
Comment interpréter son résultat ?
Une forte élévation de l’ASAT (plus de 10 fois les valeurs normales) est rencontrée dans les hépatites virales aigues: les valeurs d’ASAT restent élevées pendant 1 à 2 mois mais peuvent prendre 3 à 6 mois pour revenir à la normale.
Les valeurs d’ASAT ne sont pas très élevées dans les hépatites chroniques (souvent moins de 4 fois les valeurs normales): elles oscillent souvent entre des valeurs normales et légèrement élevées nécessitant la répétition du dosage.
Dans certaines pathologies hépatiques, par exemple quand l’obstruction biliaire est totale ou partielle, dans la cirrhose ou certains cancers du foie, l’ASAT peut rester proche de la normale mais avec des valeurs plus élevées que l’ALAT. Quand l’atteinte hépatique est due à l’alcool, l’ASAT est plus élevée que l’ALAT. L’ASAT peut aussi être augmentée lors de l’hémolyse des globules rouges et dans les lésions cardiaques et musculaires.
Une forte élévation de l’ASAT (plus de 10 fois les valeurs normales) est rencontrée dans les hépatites virales aigues: les valeurs d’ASAT restent élevées pendant 1 à 2 mois mais peuvent prendre 3 à 6 mois pour revenir à la normale.
Les valeurs d’ASAT ne sont pas très élevées dans les hépatites chroniques (souvent moins de 4 fois les valeurs normales): elles oscillent souvent entre des valeurs normales et légèrement élevées nécessitant la répétition du dosage.
Dans certaines pathologies hépatiques, par exemple quand l’obstruction biliaire est totale ou partielle, dans la cirrhose ou certains cancers du foie, l’ASAT peut rester proche de la normale mais avec des valeurs plus élevées que l’ALAT. Quand l’atteinte hépatique est due à l’alcool, l’ASAT est plus élevée que l’ALAT. L’ASAT peut aussi être augmentée lors de l’hémolyse des globules rouges et dans les lésions cardiaques et musculaires.
Y a-t-il d’autres choses à savoir ?
Les valeurs d’ASAT peuvent baisser au cours de la grossesse. Une injection intramusculaire ou un exercice physique très intense peut induire une élévation de l’ASAT. Certains médicaments ou produits naturels de santé peuvent provoquer des atteintes hépatiques avec augmentation de l’ASAT. Leur prise devra être signalée en cas d’élévation d’ASAT
Les valeurs d’ASAT peuvent baisser au cours de la grossesse. Une injection intramusculaire ou un exercice physique très intense peut induire une élévation de l’ASAT. Certains médicaments ou produits naturels de santé peuvent provoquer des atteintes hépatiques avec augmentation de l’ASAT. Leur prise devra être signalée en cas d’élévation d’ASAT
1. Quels autres tests sont utilisés pour évaluer les atteintes hépatiques ?
Ce sont le dosage de la bilirubine et d’autres enzymes présentes dans les cellules hépatiques comme l’Alanine aminotransférase (ALAT), les Phosphatases Alcalines (PAL).
Ce sont le dosage de la bilirubine et d’autres enzymes présentes dans les cellules hépatiques comme l’Alanine aminotransférase (ALAT), les Phosphatases Alcalines (PAL).
2. Quelles sont les situations à risque d'atteinte hépatique ?
Les principales causes sont les infections par les virus et la consommation excessive d’alcool et dans des situations plus rares, les médicaments ou des pathologies héréditaires.
Les principales causes sont les infections par les virus et la consommation excessive d’alcool et dans des situations plus rares, les médicaments ou des pathologies héréditaires.
3. Quels signes orientent vers une atteinte hépatique ?
Dans de nombreux cas, les atteintes hépatiques sont « silencieuses ». Dans les hépatites aigues, l’atteinte est brutale, la peau et le blanc des yeux jaunissent, les urines brunissent et les selles se décolorent. Au stade terminal, l’atteinte hépatocellulaire peut produire de l’ascite (gonflement de l’abdomen), des hémorragies digestives, et des états confus
Dans de nombreux cas, les atteintes hépatiques sont « silencieuses ». Dans les hépatites aigues, l’atteinte est brutale, la peau et le blanc des yeux jaunissent, les urines brunissent et les selles se décolorent. Au stade terminal, l’atteinte hépatocellulaire peut produire de l’ascite (gonflement de l’abdomen), des hémorragies digestives, et des états confus
3- Phosphatase alcaline (PAL), une enzyme en partie excrétée par la bile, souvent augmentée dans les obstructions des voies biliaires,
Pourquoi faire cet examen de biologie médicale ?
Pour dépister une maladie hépatique ou osseuse ou lors du suivi thérapeutique de ces pathologies.
Pour dépister une maladie hépatique ou osseuse ou lors du suivi thérapeutique de ces pathologies.
Quand est-il demandé ?
En tant qu'élément des tests fonctionnels du foie (bilan hépatique) ou lorsque quelqu'un présente les symptômes d'une maladie hépatique ou osseuse.
En tant qu'élément des tests fonctionnels du foie (bilan hépatique) ou lorsque quelqu'un présente les symptômes d'une maladie hépatique ou osseuse.
Quel type de prélèvement ?
Un échantillon sanguin veineux prélevé à jeun
Un échantillon sanguin veineux prélevé à jeun
Qu'est-ce qui est analysé ?
La phosphatase alcaline est une enzyme présente en quantité importante dans l'os et dans le foie. Des quantités plus faibles sont trouvées dans les intestins et dans le placenta. Chacun de ces organes synthétise des formes différentes. Ces différentes formes sont appelées isoenzymes.
La phosphatase alcaline est une enzyme présente en quantité importante dans l'os et dans le foie. Des quantités plus faibles sont trouvées dans les intestins et dans le placenta. Chacun de ces organes synthétise des formes différentes. Ces différentes formes sont appelées isoenzymes.
Comment l'échantillon est-il recueilli ?
Un échantillon sanguin est prélevé par ponction veineuse au pli du coude
Un échantillon sanguin est prélevé par ponction veineuse au pli du coude
Dans quel but est-il prescrit ?
Lorsqu'une personne présente des signes de maladie hépatique, des concentrations très élevées de PAL peuvent indiquer que les canaux biliaires sont plus ou moins obstrués ou enflammés ou que le foie est infiltré par une tumeur. La PAL est aussi souvent augmentée chez les personnes qui ont un cancer avec métastase hépatique ou osseuse. Lorsqu'une personne souffrant d'un cancer du foie ou des os répond favorablement au traitement, la concentration de PAL va diminuer. Lorsque la personne présente des concentrations élevées de PAL et que le médecin n'en connaît pas la cause, l'analyse des isoenzymes de la PAL est demandée pour essayer d'en déterminer l'origine.
Lorsqu'une personne présente des signes de maladie hépatique, des concentrations très élevées de PAL peuvent indiquer que les canaux biliaires sont plus ou moins obstrués ou enflammés ou que le foie est infiltré par une tumeur. La PAL est aussi souvent augmentée chez les personnes qui ont un cancer avec métastase hépatique ou osseuse. Lorsqu'une personne souffrant d'un cancer du foie ou des os répond favorablement au traitement, la concentration de PAL va diminuer. Lorsque la personne présente des concentrations élevées de PAL et que le médecin n'en connaît pas la cause, l'analyse des isoenzymes de la PAL est demandée pour essayer d'en déterminer l'origine.
Quand est-il prescrit ?
La PAL fait généralement partie d'un bilan de routine appelé bilan hépatique. Elle est en général demandée avec plusieurs autres analyses lorsqu'un patient présente des symptômes d'un trouble hépatique ou osseux.
La PAL fait généralement partie d'un bilan de routine appelé bilan hépatique. Elle est en général demandée avec plusieurs autres analyses lorsqu'un patient présente des symptômes d'un trouble hépatique ou osseux.
Comment interpréter son résultat ?
Des concentrations élevées de PAL sont habituellement dues à un trouble des os ou du foie. Si d'autres éléments du bilan hépatique comme la bilirubine, la gamma-glutamyl transférase (GGT) or l'alanine aminotransférase (ALAT) sont aussi augmentés, ceci signifie généralement que la PAL vient du foie. Cependant, si les concentrations de calcium et de phosphate sont modifiées, ceci suggère que la PAL peut provenir de l'os. Dans certaines formes de maladies hépatiques, la PAL est généralement moins augmentée que l'ASAT et l'ALAT. Cependant, quand les canaux biliaires sont bloqués (par exemple par des calculs, des cicatrices laissées par des calculs antérieurs ou une opération chirurgicale, ou une tumeur) la PAL et la bilirubine peuvent être beaucoup plus augmentées que l'ASAT ou l'ALAT. La PAL peut aussi être augmentée dans les maladies osseuses telle que la maladie de Paget (au cours de laquelle les os sont hypertrophiés ou déformés) ou dans certains cancers qui envahissent l'os.
Des concentrations élevées de PAL sont habituellement dues à un trouble des os ou du foie. Si d'autres éléments du bilan hépatique comme la bilirubine, la gamma-glutamyl transférase (GGT) or l'alanine aminotransférase (ALAT) sont aussi augmentés, ceci signifie généralement que la PAL vient du foie. Cependant, si les concentrations de calcium et de phosphate sont modifiées, ceci suggère que la PAL peut provenir de l'os. Dans certaines formes de maladies hépatiques, la PAL est généralement moins augmentée que l'ASAT et l'ALAT. Cependant, quand les canaux biliaires sont bloqués (par exemple par des calculs, des cicatrices laissées par des calculs antérieurs ou une opération chirurgicale, ou une tumeur) la PAL et la bilirubine peuvent être beaucoup plus augmentées que l'ASAT ou l'ALAT. La PAL peut aussi être augmentée dans les maladies osseuses telle que la maladie de Paget (au cours de laquelle les os sont hypertrophiés ou déformés) ou dans certains cancers qui envahissent l'os.
Y a-t-il d’autres choses à savoir ?
La grossesse peut provoquer une augmentation de PAL. Les enfants ont des concentrations plus élevées de PAL parce que leurs os sont en croissance, et la PAL est souvent très augmentée pendant la phase de croissance qui intervient à des âges différents chez les adolescents de sexe masculin ou féminin.
La grossesse peut provoquer une augmentation de PAL. Les enfants ont des concentrations plus élevées de PAL parce que leurs os sont en croissance, et la PAL est souvent très augmentée pendant la phase de croissance qui intervient à des âges différents chez les adolescents de sexe masculin ou féminin.
La prise d'un repas peut augmenter légèrement la concentration de PAL pendant quelques heures chez certaines personnes. Le test devrait idéalement être réalisé après un jeûne d'une nuit. Certains médicaments, spécialement des médicaments utilisés pour traiter des troubles psychiatriques peuvent provoquer des augmentations de la PAL, mais les augmentations importantes sont rares
1. Quels autres tests sont utilisés pour évaluer les maladies du foie?
Les autres tests hépatiques comprennent la mesure d'enzymes trouvées dans les cellules du foie comme l'alanine aminotransférase (ALAT), la gamma-glutamyl transférase (GGT), l'aspartate aminotransférase (ASAT) et la bilirubine (produit de dégradation de l'hémoglobine des globules rouges par le foie).
Les autres tests hépatiques comprennent la mesure d'enzymes trouvées dans les cellules du foie comme l'alanine aminotransférase (ALAT), la gamma-glutamyl transférase (GGT), l'aspartate aminotransférase (ASAT) et la bilirubine (produit de dégradation de l'hémoglobine des globules rouges par le foie).
2. Qui est à risque d'une maladie du foie ?
Bien que beaucoup de choses puissent endommager le foie, les causes principales d'une maladie du foie sont les infections virales et l'abus d'alcool. Dans de rares cas, quelques médicaments peuvent léser le foie; votre médecin peut suggérer de faire des tests hépatiques de temps à autre si vous prenez un de ces médicaments. Certaines maladies héritées de vos parents peuvent aussi provoquer des dommages hépatiques.
3. Quels signes devraient m'alerter d'une maladie du foie?
Dans de nombreux cas, la maladie hépatique montre peu de symptômes. Lorsque le foie est rapidement endommagé (une maladie appelée hépatite aiguë), la peau et le blanc des yeux deviennent souvent jaunes, l'urine devient brune, et les selles perdent leur coloration habituelle. Dans les derniers stades, la maladie hépatique peut provoquer de la confusion mentale, un gonflement de l'abdomen, et des pertes de sang par vomissements
4- Bilirubine totale et bilirubine conjuguée (directe), souvent évaluées dans les pathologies du foie, et aussi chez les nouveaux-nés présentant un ictère (jaunisse),
Pourquoi faire cet examen de biologie médicale ?
- Pour dépister ou suivre les affections hépatiques telles que les « jaunisses » (ictères), les pathologies hépatiques comme les hépatites, les cirrhoses,…
- Pour contribuer au diagnostic chez l’enfant de certaines maladies génétiques hépatiques, et prévenir chez le nouveau-né les risques d’atteintes du cerveau (ictère nucléaire) liées à des élévations trop importantes de la bilirubine non conjuguée.
Quand est-il demandé ?
Lorsque le sujet présente des symptômes d’affection ou de pathologie hépatique.
Quel type de prélèvement ?
Un échantillon sanguin veineux
Qu'est-ce qui est analysé ?
La bilirubine est un pigment jaune présent dans la bile. Elle provient de la destruction de l’hémoglobine, pigment rouge coloré des globules rouges qui assure le transport de l’oxygène aux tissus. Une très faible quantité de bilirubine est présente normalement dans le sang.
Comment l'échantillon est-il recueilli ?
L’échantillon sanguin est prélevé par ponction veineuse au pli du coude ou par piqûre au talon chez le nouveau-né ou le nourrisson.
Dans quel but est-il prescrit ?
Devant un état de «jaunisse» ou ictère (coloration jaune de la peau et du blanc des yeux), une concentration élevée de bilirubine nécessitera des investigations complémentaires. Une valeur très élevée de bilirubine peut signifier qu’une trop grande quantité de globules rouges est détruite, ou que le foie est incapable de la métaboliser.
Il n’est pas rare de voir des valeurs élevées de bilirubine chez les jeunes nouveau-nés (bilirubine néonatale). Dans les premiers jours de la vie, jusqu’à 50 % des nouveau-nés à terme et plus chez les prématurés, peuvent avoir une valeur élevée de la bilirubine: ceci correspond à une immaturité hépatique qui se résout toute seule en quelques jours. Dans d’autres circonstances, beaucoup plus rares, il peut y avoir une destruction très importante des globules rouges des nouveau-nés à cause d’une incompatibilité sanguine. Chez les enfants plus âgés et chez les adultes, la bilirubine est dosée pour diagnostiquer ou suivre des pathologies hépatiques (telles que les hépatites, ou les cholestases, ou les cirrhoses …).
Comment interpréter son résultat ?
- Nouveau-nés: la bilirubine en concentration excessive peut créer des dommages dans le développement des cellules du cerveau entraînant des retards mentaux, des anomalies physiques… Il est important que la bilirubine ne s’élève pas trop chez les nouveau-nés. Quand le taux de bilirubine approche d’un seuil critique, un traitement spécifique pour le réduire doit être mis en œuvre. Une valeur excessive de la bilirubine peut être due à la destruction importante des globules rouges lors d’incompatibilité rhésus entre les sangs (mère de rhésus négatif, père positif et fœtus de rhésus positif: la mère développe des anticorps contre les globules rouges du nouveau-né qui sont alors détruits).
- Adultes et enfants: en présence de jaunisse les dosages de bilirubine sont prescrits (avec d’autres tests) pour caractériser et préciser les atteintes hépatiques. Les concentrations de bilirubine servent à suivre la progression de la jaunisse et à en préciser l’origine (hémolyse ou atteinte hépatique). Ceci peut être réalisé en déterminant les concentrations des deux formes de bilirubine, directe (ou conjuguée) et indirecte (ou non conjuguée). Une élévation de la bilirubine conjuguée correspond à une atteinte hépatique avec blocage à l’écoulement de la bile (calcul biliaire, hépatites, traumatisme, réaction médicamenteuse, alcoolisme chronique). Une élévation de la bilirubine non conjuguée sera observée lors de l’hémolyse (destruction exagérée des globules rouges).
Y a-t-il d’autres choses à savoir ?
Alors que la bilirubine peut être toxique au développement du cerveau chez le nouveau-né, des valeurs élevées de bilirubine chez des enfants plus âgés ou des adultes ne posent pas la même menace, car la barrière méningée est plus développée empêchant le franchissement par la bilirubine. Cependant ces valeurs élevées doivent être explorées et traitées.
Les élévations de la bilirubine peuvent aussi être dues à des problèmes métaboliques, à l’obstruction des canaux biliaires, ou à des atteintes hépatiques par des agents physiques ou chimiques (cirrhoses), ou des anomalies héréditaires (maladies de Gilbert, Rotor, Dubin-Johnson ou Crigler-Najjar).
1. Peut-on présenter des anomalies des concentrations de bilirubine d'origine génétique?
Plusieurs situations concernant les maladies de Gilbert, de Dubin-Johnson, de Rotor et de Crigler-Najjar peuvent induire des élévations de la concentration de bilirubine. De ces quatre syndromes, la maladie de Crigler-Najjar est la plus grave. Les trois autres maladies sont en général peu graves. La maladie de Gilbert par exemple se traduit par de faibles augmentations de la bilirubine sans autre problème clinique particulier.
2. Comment traite-t-on des concentrations anormales de bilirubine ou la « jaunisse » ?
Le traitement dépend de la cause de la jaunisse. Chez les nouveau-nés, la photothérapie, l’ex-sanguino-transfusion et certains médicaments peuvent réduire les concentrations de bilirubine. Dans les maladies de Gilbert, de Rotor et de Dubin-Johnson, aucun traitement spécifique n’est nécessaire. La maladie de Crigler-Najjar nécessite une thérapie enzymatique spécifique ou une transplantation hépatique. Les ictères ou jaunisses causés par des obstructions, telles que les calculs biliaires, ont le plus souvent une réponse chirurgicale pour supprimer le blocage. Les ictères des cirrhoses, souvent la conséquence de l’alcoolisme chronique, ne répondent à aucune thérapie: la suppression de l’alcool et une bonne nutrition peuvent améliorer la situation, si le foie n’a pas été trop atteint.
3. Y a-t-il quelque chose à faire pour maintenir la bilirubine à des valeurs usuelles ?
Même s’il n’y a rien de spécifique à faire, il est évident qu’une consommation excessive et chronique d’alcool peut conduire à des atteintes hépatiques jusqu’à la cirrhose.
Eviter la consommation excessive d’alcool, certaines drogues toxiques et avoir une bonne alimentation aide à maintenir le foie dans un état sain.
4. Quels sont les signes et symptômes d’une augmentation des concentrations de la bilirubine ?
L’ictère (ou la « jaunisse »), les urines brunes, les selles décolorées et le prurit (démangeaisons) généralisé sont fréquents et retrouvés dans les cholestases (ictères par obstruction). Dans les cas graves, des douleurs abdominales importantes, de l’anorexie, des vomissements et de la fièvre peuvent être observés. Des élévations de la bilirubine peuvent aussi être observées dans les cancers et atteintes de la rate
Pourquoi faire cet examen de biologie médicale ?
Pour dépister une maladie hépatique ou rénale ou pour évaluer le statut nutritionnel protéique, tout particulièrement chez les patients hospitalisés (la pré-albumine est parfois utilisée à la place de l’albumine dans ce cas).
Pour dépister une maladie hépatique ou rénale ou pour évaluer le statut nutritionnel protéique, tout particulièrement chez les patients hospitalisés (la pré-albumine est parfois utilisée à la place de l’albumine dans ce cas).
Quand est-il demandé ?
Si vous présentez des symptômes de maladie hépatique ou rénale, ou si votre poids corporel s’est récemment modifié, ou avant une intervention chirurgicale.
Si vous présentez des symptômes de maladie hépatique ou rénale, ou si votre poids corporel s’est récemment modifié, ou avant une intervention chirurgicale.
Quel type de prélèvement ?
Un échantillon sanguin veineux
Un échantillon sanguin veineux
Qu'est-ce qui est analysé ?
L’albumine est la protéine la plus abondante dans le sang. Elle permet à l’eau plasmatique de ne pas s’échapper des vaisseaux sanguins, elle nourrit les tissus, elle transporte les hormones, les vitamines, les médicaments et les ions tels que le calcium à travers l’organisme. L’albumine est fabriquée par le foie et cette fabrication est très sensible à toute atteinte hépatique. La concentration sanguine d’albumine chute donc en cas d’insuffisance hépatique. L’albuminémie peut également diminuer soit par défaut de synthèse (apport nutritionnel insuffisant) soit par fuite de l’organisme. De telles fuites peuvent s'opérer au niveau des reins lors de diverses maladies rénales (l’albumine se retrouve alors dans l’urine); les plus grosses fuites rénales s’observent lors des syndromes néphrotiques. Les fuites peuvent aussi concerner le tube digestif lors de diverses maladies digestives appelées gastro-entéropathies exsudatives (l’albumine se retrouve alors dans les selles). Les fuites peuvent aussi concerner la peau et les tissus superficiels, par exemple en cas de brûlures étendues ou d’escarres. En cas d’inflammation de l’organisme, le foie, trop occupé à fabriquer diverses protéines inflammatoires, consacre moins d’énergie à fabriquer l’albumine qui voit alors sa concentration sanguine diminuer. Une autre cause fréquente de diminution de l’albumine sanguine est l’hémodilution. Parmi les causes moins fréquentes de diminution de l’albumine, on peut citer les hyper-gammaglobulinémies monoclonales et certains traitements médicamenteux (estrogènes). L’albumine augmente dans deux situations seulement: en cas de déshydratation (on parle d’hémoconcentration) ou lors de perfusion d'albumine (il y a surdosage dans ce cas).
L’albumine est la protéine la plus abondante dans le sang. Elle permet à l’eau plasmatique de ne pas s’échapper des vaisseaux sanguins, elle nourrit les tissus, elle transporte les hormones, les vitamines, les médicaments et les ions tels que le calcium à travers l’organisme. L’albumine est fabriquée par le foie et cette fabrication est très sensible à toute atteinte hépatique. La concentration sanguine d’albumine chute donc en cas d’insuffisance hépatique. L’albuminémie peut également diminuer soit par défaut de synthèse (apport nutritionnel insuffisant) soit par fuite de l’organisme. De telles fuites peuvent s'opérer au niveau des reins lors de diverses maladies rénales (l’albumine se retrouve alors dans l’urine); les plus grosses fuites rénales s’observent lors des syndromes néphrotiques. Les fuites peuvent aussi concerner le tube digestif lors de diverses maladies digestives appelées gastro-entéropathies exsudatives (l’albumine se retrouve alors dans les selles). Les fuites peuvent aussi concerner la peau et les tissus superficiels, par exemple en cas de brûlures étendues ou d’escarres. En cas d’inflammation de l’organisme, le foie, trop occupé à fabriquer diverses protéines inflammatoires, consacre moins d’énergie à fabriquer l’albumine qui voit alors sa concentration sanguine diminuer. Une autre cause fréquente de diminution de l’albumine sanguine est l’hémodilution. Parmi les causes moins fréquentes de diminution de l’albumine, on peut citer les hyper-gammaglobulinémies monoclonales et certains traitements médicamenteux (estrogènes). L’albumine augmente dans deux situations seulement: en cas de déshydratation (on parle d’hémoconcentration) ou lors de perfusion d'albumine (il y a surdosage dans ce cas).
Comment l'échantillon est-il recueilli ?
L'échantillon sanguin est prélevé par ponction veineuse au pli du coude.
L'échantillon sanguin est prélevé par ponction veineuse au pli du coude.
Dans quel but est-il prescrit ?
La concentration d’albumine sanguine (albuminémie) baisse dans de nombreuses situations. Ce test est donc utilisé dans une grande variété de circonstances, pour dépister diverses maladies avant qu’elles se manifestent par des symptômes cliniques (c’est alors un outil d’orientation qui permet de décider de faire ou de ne pas faire tel autre examen complémentaire), pour aider à diagnostiquer des maladies, pour suivre l’évolution d’une maladie, pour apprécier l’efficacité d’un traitement médicamenteux.
La concentration d’albumine sanguine (albuminémie) baisse dans de nombreuses situations. Ce test est donc utilisé dans une grande variété de circonstances, pour dépister diverses maladies avant qu’elles se manifestent par des symptômes cliniques (c’est alors un outil d’orientation qui permet de décider de faire ou de ne pas faire tel autre examen complémentaire), pour aider à diagnostiquer des maladies, pour suivre l’évolution d’une maladie, pour apprécier l’efficacité d’un traitement médicamenteux.
Quand est-il prescrit ?
Un médecin prescrit cet examen, souvent accompagné d’autres examens sanguins si son ou sa patiente présente des symptômes évocateurs de maladie hépatique ou rénale ou pour évaluer son statut nutritionnel, par exemple en cas de perte de poids inexpliquée.
Un médecin prescrit cet examen, souvent accompagné d’autres examens sanguins si son ou sa patiente présente des symptômes évocateurs de maladie hépatique ou rénale ou pour évaluer son statut nutritionnel, par exemple en cas de perte de poids inexpliquée.
Comment interpréter son résultat ?
Un résultat d’albuminémie doit être accompagné de valeurs de référence qui permettent d’identifier quelles sont les valeurs d’albumine sanguine attendues en fonction de l’âge et du sexe. Les valeurs de référence peuvent changer en fonction de la méthode de mesure utilisée par le laboratoire.
Un résultat d’albuminémie doit être accompagné de valeurs de référence qui permettent d’identifier quelles sont les valeurs d’albumine sanguine attendues en fonction de l’âge et du sexe. Les valeurs de référence peuvent changer en fonction de la méthode de mesure utilisée par le laboratoire.
Une albuminémie basse peut révéler une maladie inflammatoire, une maladie hépatique, une hémo-dilution ou une dénutrition. D’autres examens peuvent être alors prescrits afin de préciser les causes ou l’intensité de la maladie hépatique, de l’inflammation, de la dénutrition, par exemple des enzymes hépatiques (en cas de maladie hépatique), ou une pré-albumine (en cas de dénutrition).
Une albumininémie basse peut aussi révéler une maladie rénale lors de laquelle l’albumine n’est plus retenue par les reins et s’élimine dans l’urine. Dans ce cas la concentration d’albumine (ou de protéine) urinaire peut aussi être mesurée afin de confirmer le diagnostic et d'apprécier la sévérité de la maladie.
Une albuminémie basse peut aussi suggérer l’existence d’une maladie lors de laquelle des quantités parfois importantes d’albumine s’échappent par le tube digestif (par exemple une maladie de Crohn).
Une albuminémie élevée évoque essentiellement une déshydratation (on parle d’hémo-concentration).
Y a-t-il d’autres choses à savoir ?
En cas de perfusions intraveineuses en grandes quantités, le dosage d’albumine sanguine peut-être faussé.
En cas de perfusions intraveineuses en grandes quantités, le dosage d’albumine sanguine peut-être faussé.
1. Y-a-t-il des personnes qui ont plus de risques que d’autres d’avoir une albuminémie basse ?
Les personnes qui souffrent de maladies hépatiques ou rénales sont celles dont l’albumine peut chuter le plus. Les personnes dénutries ou souffrant de maladies inflammatoires chroniques, notamment de gastro-entéropathies exudatives accompagnées de périodes de diarrhée prolongées développent volontiers des hypo-albuminémies.
Les personnes qui souffrent de maladies hépatiques ou rénales sont celles dont l’albumine peut chuter le plus. Les personnes dénutries ou souffrant de maladies inflammatoires chroniques, notamment de gastro-entéropathies exudatives accompagnées de périodes de diarrhée prolongées développent volontiers des hypo-albuminémies.
2. Y-a-t-il des auto-tests pour mesurer l’albumine sanguine ?
Non, pas pour l’albumine sanguine. En revanche, il est possible de tester la présence d’albumine urinaire à l’aide de bandelettes urinaires.
Non, pas pour l’albumine sanguine. En revanche, il est possible de tester la présence d’albumine urinaire à l’aide de bandelettes urinaires.
3. Quelle est la différence entre ces trois tests: albumine, pré-albumine et micro-albumine ?
L ’albumine et la micro-albumine sont les mêmes molécules, tandis que la pré-albumine est une molécule entièrement différente. L’examen micro-albumine correspond à la mesure d’albumine urinaire en petite quantité et permet de mesurer le risque pour un individu de développer une maladie rénale. La pré-albumine est un excellent marqueur de dénutrition, plus sensible et précoce que l’albumine, permettant de dépister des atteintes infra-cliniques, par exemple en cas d’hospitalisation prolongée. Il s’agit plus volontiers (que pour l’albumine) d’un marqueur de seconde intention et de suivi de dénutrition.
L ’albumine et la micro-albumine sont les mêmes molécules, tandis que la pré-albumine est une molécule entièrement différente. L’examen micro-albumine correspond à la mesure d’albumine urinaire en petite quantité et permet de mesurer le risque pour un individu de développer une maladie rénale. La pré-albumine est un excellent marqueur de dénutrition, plus sensible et précoce que l’albumine, permettant de dépister des atteintes infra-cliniques, par exemple en cas d’hospitalisation prolongée. Il s’agit plus volontiers (que pour l’albumine) d’un marqueur de seconde intention et de suivi de dénutrition.
5- Albumine, protéine la plus abondante dans le sang, fabriquée par le foie, dont le dosage permet de connaître les capacités de synthèse du foie,
Pourquoi faire cet examen de biologie médicale ?
Pour dépister une maladie hépatique ou rénale ou pour évaluer le statut nutritionnel protéique, tout particulièrement chez les patients hospitalisés (la pré-albumine est parfois utilisée à la place de l’albumine dans ce cas).
Pour dépister une maladie hépatique ou rénale ou pour évaluer le statut nutritionnel protéique, tout particulièrement chez les patients hospitalisés (la pré-albumine est parfois utilisée à la place de l’albumine dans ce cas).
Quand est-il demandé ?
Si vous présentez des symptômes de maladie hépatique ou rénale, ou si votre poids corporel s’est récemment modifié, ou avant une intervention chirurgicale.
Si vous présentez des symptômes de maladie hépatique ou rénale, ou si votre poids corporel s’est récemment modifié, ou avant une intervention chirurgicale.
Quel type de prélèvement ?
Un échantillon sanguin veineux
Un échantillon sanguin veineux
Qu'est-ce qui est analysé ?
L’albumine est la protéine la plus abondante dans le sang. Elle permet à l’eau plasmatique de ne pas s’échapper des vaisseaux sanguins, elle nourrit les tissus, elle transporte les hormones, les vitamines, les médicaments et les ions tels que le calcium à travers l’organisme. L’albumine est fabriquée par le foie et cette fabrication est très sensible à toute atteinte hépatique. La concentration sanguine d’albumine chute donc en cas d’insuffisance hépatique. L’albuminémie peut également diminuer soit par défaut de synthèse (apport nutritionnel insuffisant) soit par fuite de l’organisme. De telles fuites peuvent s'opérer au niveau des reins lors de diverses maladies rénales (l’albumine se retrouve alors dans l’urine); les plus grosses fuites rénales s’observent lors des syndromes néphrotiques. Les fuites peuvent aussi concerner le tube digestif lors de diverses maladies digestives appelées gastro-entéropathies exsudatives (l’albumine se retrouve alors dans les selles). Les fuites peuvent aussi concerner la peau et les tissus superficiels, par exemple en cas de brûlures étendues ou d’escarres. En cas d’inflammation de l’organisme, le foie, trop occupé à fabriquer diverses protéines inflammatoires, consacre moins d’énergie à fabriquer l’albumine qui voit alors sa concentration sanguine diminuer. Une autre cause fréquente de diminution de l’albumine sanguine est l’hémodilution. Parmi les causes moins fréquentes de diminution de l’albumine, on peut citer les hyper-gammaglobulinémies monoclonales et certains traitements médicamenteux (estrogènes). L’albumine augmente dans deux situations seulement: en cas de déshydratation (on parle d’hémoconcentration) ou lors de perfusion d'albumine (il y a surdosage dans ce cas).
L’albumine est la protéine la plus abondante dans le sang. Elle permet à l’eau plasmatique de ne pas s’échapper des vaisseaux sanguins, elle nourrit les tissus, elle transporte les hormones, les vitamines, les médicaments et les ions tels que le calcium à travers l’organisme. L’albumine est fabriquée par le foie et cette fabrication est très sensible à toute atteinte hépatique. La concentration sanguine d’albumine chute donc en cas d’insuffisance hépatique. L’albuminémie peut également diminuer soit par défaut de synthèse (apport nutritionnel insuffisant) soit par fuite de l’organisme. De telles fuites peuvent s'opérer au niveau des reins lors de diverses maladies rénales (l’albumine se retrouve alors dans l’urine); les plus grosses fuites rénales s’observent lors des syndromes néphrotiques. Les fuites peuvent aussi concerner le tube digestif lors de diverses maladies digestives appelées gastro-entéropathies exsudatives (l’albumine se retrouve alors dans les selles). Les fuites peuvent aussi concerner la peau et les tissus superficiels, par exemple en cas de brûlures étendues ou d’escarres. En cas d’inflammation de l’organisme, le foie, trop occupé à fabriquer diverses protéines inflammatoires, consacre moins d’énergie à fabriquer l’albumine qui voit alors sa concentration sanguine diminuer. Une autre cause fréquente de diminution de l’albumine sanguine est l’hémodilution. Parmi les causes moins fréquentes de diminution de l’albumine, on peut citer les hyper-gammaglobulinémies monoclonales et certains traitements médicamenteux (estrogènes). L’albumine augmente dans deux situations seulement: en cas de déshydratation (on parle d’hémoconcentration) ou lors de perfusion d'albumine (il y a surdosage dans ce cas).
Comment l'échantillon est-il recueilli ?
L'échantillon sanguin est prélevé par ponction veineuse au pli du coude
L'échantillon sanguin est prélevé par ponction veineuse au pli du coude
Dans quel but est-il prescrit ?
La concentration d’albumine sanguine (albuminémie) baisse dans de nombreuses situations. Ce test est donc utilisé dans une grande variété de circonstances, pour dépister diverses maladies avant qu’elles se manifestent par des symptômes cliniques (c’est alors un outil d’orientation qui permet de décider de faire ou de ne pas faire tel autre examen complémentaire), pour aider à diagnostiquer des maladies, pour suivre l’évolution d’une maladie, pour apprécier l’efficacité d’un traitement médicamenteux.
La concentration d’albumine sanguine (albuminémie) baisse dans de nombreuses situations. Ce test est donc utilisé dans une grande variété de circonstances, pour dépister diverses maladies avant qu’elles se manifestent par des symptômes cliniques (c’est alors un outil d’orientation qui permet de décider de faire ou de ne pas faire tel autre examen complémentaire), pour aider à diagnostiquer des maladies, pour suivre l’évolution d’une maladie, pour apprécier l’efficacité d’un traitement médicamenteux.
Quand est-il prescrit ?
Un médecin prescrit cet examen, souvent accompagné d’autres examens sanguins si son ou sa patiente présente des symptômes évocateurs de maladie hépatique ou rénale ou pour évaluer son statut nutritionnel, par exemple en cas de perte de poids inexpliquée.
Un médecin prescrit cet examen, souvent accompagné d’autres examens sanguins si son ou sa patiente présente des symptômes évocateurs de maladie hépatique ou rénale ou pour évaluer son statut nutritionnel, par exemple en cas de perte de poids inexpliquée.
Comment interpréter son résultat ?
Un résultat d’albuminémie doit être accompagné de valeurs de référence qui permettent d’identifier quelles sont les valeurs d’albumine sanguine attendues en fonction de l’âge et du sexe. Les valeurs de référence peuvent changer en fonction de la méthode de mesure utilisée par le laboratoire.
Un résultat d’albuminémie doit être accompagné de valeurs de référence qui permettent d’identifier quelles sont les valeurs d’albumine sanguine attendues en fonction de l’âge et du sexe. Les valeurs de référence peuvent changer en fonction de la méthode de mesure utilisée par le laboratoire.
Une albuminémie basse peut révéler une maladie inflammatoire, une maladie hépatique, une hémo-dilution ou une dénutrition. D’autres examens peuvent être alors prescrits afin de préciser les causes ou l’intensité de la maladie hépatique, de l’inflammation, de la dénutrition, par exemple des enzymes hépatiques (en cas de maladie hépatique), ou une pré-albumine (en cas de dénutrition).
Une albumininémie basse peut aussi révéler une maladie rénale lors de laquelle l’albumine n’est plus retenue par les reins et s’élimine dans l’urine. Dans ce cas la concentration d’albumine (ou de protéine) urinaire peut aussi être mesurée afin de confirmer le diagnostic et d'apprécier la sévérité de la maladie.
Une albuminémie basse peut aussi suggérer l’existence d’une maladie lors de laquelle des quantités parfois importantes d’albumine s’échappent par le tube digestif (par exemple une maladie de Crohn).
Une albuminémie élevée évoque essentiellement une déshydratation (on parle d’hémo-concentration).
Y a-t-il d’autres choses à savoir ?
En cas de perfusions intraveineuses en grandes quantités, le dosage d’albumine sanguine peut-être faussé
En cas de perfusions intraveineuses en grandes quantités, le dosage d’albumine sanguine peut-être faussé
1. Y-a-t-il des personnes qui ont plus de risques que d’autres d’avoir une albuminémie basse ?
Les personnes qui souffrent de maladies hépatiques ou rénales sont celles dont l’albumine peut chuter le plus. Les personnes dénutries ou souffrant de maladies inflammatoires chroniques, notamment de gastro-entéropathies exudatives accompagnées de périodes de diarrhée prolongées développent volontiers des hypo-albuminémies.
Les personnes qui souffrent de maladies hépatiques ou rénales sont celles dont l’albumine peut chuter le plus. Les personnes dénutries ou souffrant de maladies inflammatoires chroniques, notamment de gastro-entéropathies exudatives accompagnées de périodes de diarrhée prolongées développent volontiers des hypo-albuminémies.
2. Y-a-t-il des auto-tests pour mesurer l’albumine sanguine ?
Non, pas pour l’albumine sanguine. En revanche, il est possible de tester la présence d’albumine urinaire à l’aide de bandelettes urinaires.
Non, pas pour l’albumine sanguine. En revanche, il est possible de tester la présence d’albumine urinaire à l’aide de bandelettes urinaires.
3. Quelle est la différence entre ces trois tests: albumine, pré-albumine et micro-albumine ?
L ’albumine et la micro-albumine sont les mêmes molécules, tandis que la pré-albumine est une molécule entièrement différente. L’examen micro-albumine correspond à la mesure d’albumine urinaire en petite quantité et permet de mesurer le risque pour un individu de développer une maladie rénale. La pré-albumine est un excellent marqueur de dénutrition, plus sensible et précoce que l’albumine, permettant de dépister des atteintes infra-cliniques, par exemple en cas d’hospitalisation prolongée. Il s’agit plus volontiers (que pour l’albumine) d’un marqueur de seconde intention et de suivi de dénutrition
L ’albumine et la micro-albumine sont les mêmes molécules, tandis que la pré-albumine est une molécule entièrement différente. L’examen micro-albumine correspond à la mesure d’albumine urinaire en petite quantité et permet de mesurer le risque pour un individu de développer une maladie rénale. La pré-albumine est un excellent marqueur de dénutrition, plus sensible et précoce que l’albumine, permettant de dépister des atteintes infra-cliniques, par exemple en cas d’hospitalisation prolongée. Il s’agit plus volontiers (que pour l’albumine) d’un marqueur de seconde intention et de suivi de dénutrition
6- Protéines totales, c'est-à-dire l’albumine mais aussi d’autres protéines dont les anticorps, produits en réponse à une infection.
D’autres examens sanguins peuvent être prescrits, dont la gamma-glutamyl transférase (GGT) et des tests de coagulation (taux de prothrombine), mais aussi la recherche de bilirubine dans les urines.
7- GGT
Pourquoi faire cet examen de biologie médicale ?
Pour rechercher une maladie du foie ou un abus d’alcool; pour savoir si une concentration élevée de phosphatases alcalines (PAL) est due à une maladie hépatique ou osseuse.
Pour rechercher une maladie du foie ou un abus d’alcool; pour savoir si une concentration élevée de phosphatases alcalines (PAL) est due à une maladie hépatique ou osseuse.
Quand est-il demandé ?
Si votre médecin pense que vous présentez des signes d’une maladie du foie.
Si votre médecin pense que vous présentez des signes d’une maladie du foie.
Quel type de prélèvement ?
Un échantillon sanguin veineux prélevé à jeun.
Un échantillon sanguin veineux prélevé à jeun.
Qu'est-ce qui est analysé ?
La gamma-glutamyl transférase (GGT) est une enzyme présente essentiellement au niveau du foie et qui se trouve à l'état normal en faible concentration dans le sang. Lorsque le foie est atteint ou que le flux de bile est diminué, les concentrations de GGT augmentent. Elle est donc considérée comme un marqueur utile pour détecter des anomalies du transport de la bile.
La gamma-glutamyl transférase (GGT) est une enzyme présente essentiellement au niveau du foie et qui se trouve à l'état normal en faible concentration dans le sang. Lorsque le foie est atteint ou que le flux de bile est diminué, les concentrations de GGT augmentent. Elle est donc considérée comme un marqueur utile pour détecter des anomalies du transport de la bile.
Comment l'échantillon est-il recueilli ?
L'échantillon sanguin est obtenu par ponction veineuse au pli du coude.
L'échantillon sanguin est obtenu par ponction veineuse au pli du coude.
Dans quel but est-il prescrit ?
Le dosage de la GGT sert à détecter une maladie du foie ou une atteinte des canaux biliaires. Les médecins peuvent aussi utiliser le test pour connaître la raison d’une élévation des phosphatases alcalines (PAL). PAL et GGT s’élèvent dans les maladies des canaux biliaires et dans quelques maladies du foie, alors que la PAL seule s’élèvera dans les maladies osseuses. Si la concentration de GGT est normale chez une personne avec une PAL élevée, la cause la plus probable est une maladie des os. La GGT peut aussi servir à dépister un abus d’alcool (la GGT s’élève chez 75% des buveurs assidus).
Le dosage de la GGT sert à détecter une maladie du foie ou une atteinte des canaux biliaires. Les médecins peuvent aussi utiliser le test pour connaître la raison d’une élévation des phosphatases alcalines (PAL). PAL et GGT s’élèvent dans les maladies des canaux biliaires et dans quelques maladies du foie, alors que la PAL seule s’élèvera dans les maladies osseuses. Si la concentration de GGT est normale chez une personne avec une PAL élevée, la cause la plus probable est une maladie des os. La GGT peut aussi servir à dépister un abus d’alcool (la GGT s’élève chez 75% des buveurs assidus).
Quand est-il prescrit ?
Le médecin prescrit habituellement un dosage de GGT avec d’autres tests pour explorer une personne qui présente des signes ou des symptômes qui suggèrent une maladie hépatique. Certains symptômes des maladies du foie incluent jaunisse, nausée, vomissement, ballonnements abdominaux (au niveau de l’estomac), douleur abdominale, prurit (démangeaisons sévères) et fatigue.
Le médecin prescrit habituellement un dosage de GGT avec d’autres tests pour explorer une personne qui présente des signes ou des symptômes qui suggèrent une maladie hépatique. Certains symptômes des maladies du foie incluent jaunisse, nausée, vomissement, ballonnements abdominaux (au niveau de l’estomac), douleur abdominale, prurit (démangeaisons sévères) et fatigue.
La GGT est élevée dans la plupart des maladies qui endommagent le foie ou les canaux biliaires. La GGT est aussi utile pour déterminer les causes d’une PAL élevée. Chez les personnes avec une histoire d’alcool et qui sont sous traitement, la GGT peut être utile pour contrôler que la personne suit correctement son traitement.
Comment interpréter son résultat ?
Votre médecin n’est habituellement pas concerné par des valeurs de GGT basses ou normales, mais elles lui indiquent qu’il est peu vraisemblable que vous ayez une maladie du foie.
Des concentrations élevées indiquent que quelque chose se passe au niveau de votre foie mais pas nécessairement quoi. En général, plus la concentration est élevée, plus le foie est altéré. Ces valeurs augmentées peuvent être dues à une maladie hépatique, mais aussi à une congestion cardiaque, à un abus d’alcool ou à l’usage de médicaments tels que les anti-inflammatoires non stéroïdiens (AINS), les hypolipémiants, les antibiotiques, les antihistaminiques (utilisés pour combattre les acidités gastriques), les antifongiques, les anticonvulsivants, les antidépresseurs et les hormones telles que la testostérone. Les contraceptifs oraux (pilule) et le clofibrate peuvent diminuer les concentrations de GGT.
Votre médecin n’est habituellement pas concerné par des valeurs de GGT basses ou normales, mais elles lui indiquent qu’il est peu vraisemblable que vous ayez une maladie du foie.
Des concentrations élevées indiquent que quelque chose se passe au niveau de votre foie mais pas nécessairement quoi. En général, plus la concentration est élevée, plus le foie est altéré. Ces valeurs augmentées peuvent être dues à une maladie hépatique, mais aussi à une congestion cardiaque, à un abus d’alcool ou à l’usage de médicaments tels que les anti-inflammatoires non stéroïdiens (AINS), les hypolipémiants, les antibiotiques, les antihistaminiques (utilisés pour combattre les acidités gastriques), les antifongiques, les anticonvulsivants, les antidépresseurs et les hormones telles que la testostérone. Les contraceptifs oraux (pilule) et le clofibrate peuvent diminuer les concentrations de GGT.
Y a-t-il d’autres choses à savoir ?
Même de petites quantités d’alcool prises 24h avant votre analyse de GGT, peuvent entraîner une élévation temporaire des GGT. Si cela se produisait, votre médecin vous demandera de refaire l’analyse.
Les taux de GGT chutent après un repas; il est donc préférable d’effectuer le dosage 8 heures après le dernier repas.
Fumer peut aussi entraîner une élévation de la GGT.
Les concentrations de GGT augmentent avec l’âge chez la femme, mais pas chez l’homme; ils sont toujours un peu plus élevés chez l’homme que chez la femme.
La GGT est également deux fois plus élevée chez les Africains que chez les Européens. Plusieurs médicaments entraînent une élévation de la GGT dans le sang. Ces augmentations n’indiquent pas une maladie du foie, mais peuvent être considérées comme une interférence.
Même de petites quantités d’alcool prises 24h avant votre analyse de GGT, peuvent entraîner une élévation temporaire des GGT. Si cela se produisait, votre médecin vous demandera de refaire l’analyse.
Les taux de GGT chutent après un repas; il est donc préférable d’effectuer le dosage 8 heures après le dernier repas.
Fumer peut aussi entraîner une élévation de la GGT.
Les concentrations de GGT augmentent avec l’âge chez la femme, mais pas chez l’homme; ils sont toujours un peu plus élevés chez l’homme que chez la femme.
La GGT est également deux fois plus élevée chez les Africains que chez les Européens. Plusieurs médicaments entraînent une élévation de la GGT dans le sang. Ces augmentations n’indiquent pas une maladie du foie, mais peuvent être considérées comme une interférence.
1. Ma GGT peut-elle augmenter même si je n’ai aucun symptôme ?
Oui, la GGT est très sensible et peut s’élever même si vous n’avez aucun symptôme. Cette élévation est transitoire, peut être à cause de médicaments que vous prenez ou d’alcool ingéré 24h avant le dosage. Si les autres enzymes hépatiques sont normales, votre médecin peut juste attendre et redemander un dosage. Si la GGT est très élevée et/ou si vos autres enzymes hépatiques sont élevées, votre médecin peut vouloir faire une exploration plus approfondie pour en déterminer la cause.
Oui, la GGT est très sensible et peut s’élever même si vous n’avez aucun symptôme. Cette élévation est transitoire, peut être à cause de médicaments que vous prenez ou d’alcool ingéré 24h avant le dosage. Si les autres enzymes hépatiques sont normales, votre médecin peut juste attendre et redemander un dosage. Si la GGT est très élevée et/ou si vos autres enzymes hépatiques sont élevées, votre médecin peut vouloir faire une exploration plus approfondie pour en déterminer la cause.
2. Je suis alcoolique, mais j’ai arrêté de boire. Est-ce que ma GGT reviendra à des valeurs normales ?
Votre concentration de GGT chutera du niveau où elle se trouvait au moment où vous avez arrêté de boire de l’alcool à un niveau pratiquement normal. Cela prend environ un mois pour que la GGT retourne à son niveau normal après que vous ayez arrêté l’alcool. L’abstinence diminuera vos chances d’une altération de votre foie et permettra à vos fonctions hépatiques de s'améliorer.
Votre concentration de GGT chutera du niveau où elle se trouvait au moment où vous avez arrêté de boire de l’alcool à un niveau pratiquement normal. Cela prend environ un mois pour que la GGT retourne à son niveau normal après que vous ayez arrêté l’alcool. L’abstinence diminuera vos chances d’une altération de votre foie et permettra à vos fonctions hépatiques de s'améliorer.
 |
| Cliquez sur l`image |
Quand tous ces tests sont-ils demandés ?
Ces tests sont demandés quand il y a des signes possibles d’atteinte hépatique. Ce sont l’ictère (jaunisse), des urines foncées et des selles peu colorées ou décolorées; des nausées, vomissements et diarrhées; la perte d’appétit; des vomissements de sang, des selles sanglantes, des douleurs abdominales; un amaigrissement; de la fatigue.
Un ou plusieurs de ces tests peuvent être prescrits dans le diagnostic ou le suivi des hépatites virales, chez un patient ayant des antécédents familiaux d’atteinte hépatique, une consommation excessive d’alcool ou lors de traitement médicamenteux pouvant endommager le foie
Un peu plus d`infos ICI
Un peu plus d`infos ICI
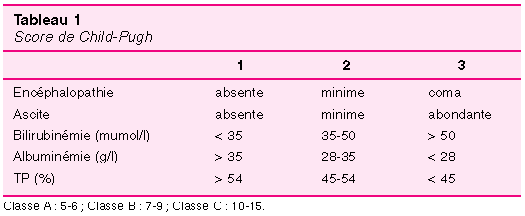


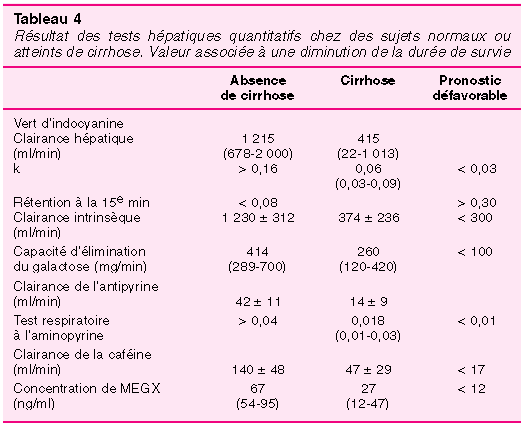
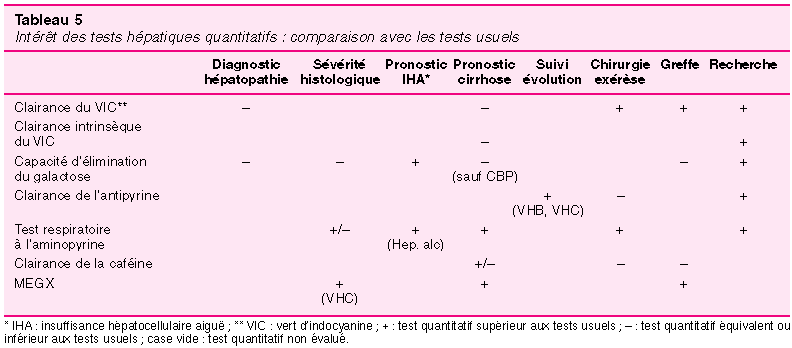
`

Aucun commentaire:
Enregistrer un commentaire
L'information ci-dessus vous est fournie afin de vous apporter les éléments les plus utiles concernant ce sujet. Elle n'a pas vocation à être exhaustive.
Tous mes remerciements aux sites web de spécialité, aux particuliers, aux blogues, à des milliers de témoignages, à Wikipedia et aux autres sources qui ont fait en sorte que je ramasse ce précieux matériel que j’ai publié ici et qui n’a que pour but d'informer et d'aider à la complète connaissance de pathologies et de la physiologie du corps humain et à mieux faire des liens pour bien cibler et intervenir plus adéquatement pour traiter, soulager et alléger la souffrance humain.
Les renseignements sur la santé de ce blog sont présentés uniquement à titre informatif; ils ne visent nullement à remplacer la consultation d'un professionnel de la santé. Toute décision en matière de traitement doit être prise en collaboration avec un professionnel de la santé et tenir compte des caractéristiques particulières de chacun. Les liens avec d'autres sites ne sont offerts qu'à titre de service aux utilisateurs. SASI 101-InfAux n'assume aucune responsabilité relativement au contenu de ces sites.